Qu’est-ce qu’un détachement postérieur du vitré ?

- Le décollement postérieur du vitré se produit par le vieillissement, la liquéfication et l’effondrement du vitré , et sa prévalence augmente avec la longueur axiale de l’œil (myopie) et avec l’âge du patient.
- Environ 15 % de tous les patients présentant un décollement vitré postérieur symptomatique présentent une rupture rétinienne, et les ruptures rétiniennes des yeux symptomatiques sont associées à un risque élevé de décollement de la rétine .
- Les ruptures rétiniennes sont généralement traitées de façon prophylactique par photocoagulation au laser à l’argon. S’il n’est pas traité, il peut entraîner un décollement de la rétine, ce qui nécessite un traitement chirurgical d’urgence
Plan de l'article
- Qu’est-ce que le détachement postérieur du vitré ?
- Quelles sont les causes du décollement postérieur du vitré ?
- Quel est le processus qui entraîne le décollement postérieur du vitré : la synérèse du vitré (effondrement)
- La synérèse vitreuse est liée à l’âge
- Facteurs qui accélèrent la synérèse vitrée
- Décollement postérieur du vitré et déchirures de la rétine
- Symptomatologie du décollement vitré postérieur
- Traitement du décollement postérieur du vitré
Qu’est-ce que le détachement postérieur du vitré ?
La partie centrale de l’œil est remplie d’une substance semblable à un gel appelée vitreuse, qui occupe environ 80 % du volume du globe oculaire. Le vitré est attaché à la rétine à l’arrière de l’œil par des fibres microscopiques. Un décollement vitré postérieur (DVP) se produit lorsque le vitré est détaché de la rétine.
Composition d’un vitré normal
Le vitreux est composé de 99 % d’eau et 1 % d’acide hyaluronique et de collagène insoluble, ainsi que de glycoprotéines, de certaines protéines solubles et d’un type de cellules appelé hyalocytes.
A voir aussi : Comprendre les signes précoces de grossesse : au-delà du toucher
Quelles sont les causes du décollement postérieur du vitré ?
Au fur et à mesure que nous vieillissons, le vitré change : il devient moins solide et plus liquide . C’est ce que nous appelons la liquéfaction ou la liquéfaction du vitré. Cette liquéfaction provoque le rétrécissement et le détachement du vitré à l’arrière de l’œil. Lorsque les fibres microscopiques qui attachent le vitré à la rétine se brisent en raison de la traction, le vitré est complètement séparé de la rétine et provoque un décollement du vitré postérieur (DVP).
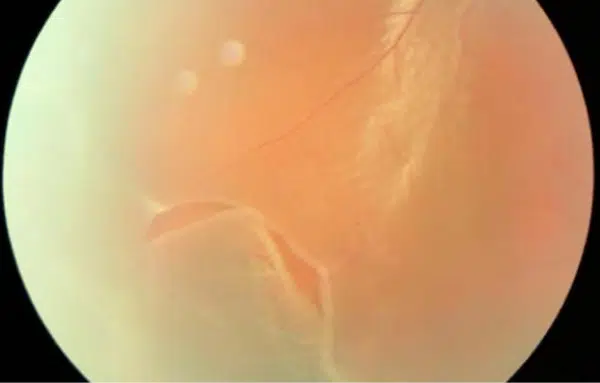
Bague Weiss
Lire également : Les étapes de l'accouchement
D’un point de vue biomicroscopique, la séparation complète du vitré de son union avec le bord du nerf optique se traduit par une structure bien reconnaissable appelée anneau Weiss, un anneau d’insertion péripapillaire flottant dans le vitré : alors que le vitré cortical postérieur se sépare. À partir de la rétine, les zones d’adhérence vitréorétinienne sont soumises à une traction, telle que la traction vitréorétinienne associée à des mouvements de rotation oculaire.
Quel est le processus qui entraîne le décollement postérieur du vitré : la synérèse du vitré (effondrement)
Chez les jeunes, le vitré a une structure homogène avec une partie centrale plus lisse et une partie périphérique plus dense appelée cortex. D’autre part, le vieillissement vitré se caractérise par la liquéfaction du gel et l’apparition d’espaces liquides (lacunes) dans l’humour vitré qui commencent habituellement dans la partie centrale de l’espace vitré ou devant la macula. Au départ, l’espace liquide est entouré de condensation fibrillaire. Cependant, au fil du temps, un plus grand nombre de cavités apparaissent, qui fusionnent sous forme de matrice de fibrilles de collagène et de macromolécules d’acide hyaluronique subissent une dégénérescence progressive. Si ces cavités convergent, elles forment une grande cavité centrale qui produit une instabilité mécanique à l’intérieur du gel, ce qui peut le séparer de la membrane limitative interne de la partie postérieure à côté de la papille du nerf optique, ce qui donne place à un DVP, qui s’étendra ensuite à la périphérie.
Le décollement vitré postérieur commence généralement par une séparation superficielle du vitré cortical périfovéal (région de la rétine centrale). Le liquide vitreux pénètre par une déchirure corticale et sépare le cortex de la macula, produisant ainsi un décollement vitreux partiel. Les premiers stades sont généralement asymptomatiques et cachés. Dans la plupart des yeux, le DVP en évolution reste subclinique pendant des années jusqu’à ce que le bord glial du disque soit séparé du nerf optique. Le gel vitré reste fixé à la base du vitré, mais la traction à laquelle il est soumis (souvent au bord arrière de la base du vitré ou à d’autres points de fixation fermes) peut entraîner une rupture de la rétine.
La synérèse vitreuse est liée à l’âge
La synérèse vitreuse est un processus principalement lié à l’âge : des lacunes sont présentes chez plus de 90 % des patients de plus de 40 ans ; d’autre part, elles ne sont présentes que chez 9 % des patients de moins de 20 ans.
De même, la DVP est présente chez moins de 10 % des patients de moins de 50 ans et chez plus des 2/3 des personnes de plus de 65 ans.
Il existe de plus en plus de données selon lesquelles le DVP lié à l’âge est insidieux et progressif lentement sur de nombreuses années.
Facteurs qui accélèrent la synérèse vitrée
La progression de la synérèse vitrée peut être accélérée par un certain nombre de facteurs, dont la myopie , car elle est la plus importante. Cependant, il peut également être accéléré par les éléments suivants :
- Lésions oculaires
- Maladies inflammatoires
- Hémorragie vitrée
- Le aphaquia
- Personnes ayant subi une intervention chirurgicale pour la cataracte ou d’autres maladies
- Troubles héréditaires
Bien que les fondamentaux physicochimiques de la liquéfaction vitrée soient inconnus, ce qui a été observé, c’est que le maillage de collagène s’effondre et diminue la concentration d’acide hyaluronique. La liquéfaction liée à l’âge a été liée à la lumière, car on pense que les radicaux libres produits par stimulation de la lumière pourraient altérer la structure de l’acide hyaluronique ou du collagène.
Dans la myopie magna, ces changements sont beaucoup plus précoces et plus répandus et pourraient être liés à une augmentation du volume oculaire, ainsi qu’à des altérations du collagène liées à la myopie magna elle-même.
En cas d’inflammation intraoculaire, les enzymes lysosomiques libérées par les cellules inflammatoires peuvent altérer structure du vitré, similaire à ce qui se passe dans les hémorragies vitreuses.
Décollement postérieur du vitré et déchirures de la rétine
La DVP est le facteur le plus important dans la genèse des tractions vitréorétiniennes qui provoquent des déchirures de la rétine, un type de rupture rétinienne. La plupart des déchirures de la rétine sont dues à une traction qui provoque un décollement du vitré postérieur spontané ou traumatique. Le pourcentage de larmes associées au DVP est de 8 à 15 % et atteint 50 à 70 % s’il est accompagné d’hémovitreux.
Environ 15 % de tous les patients présentant un décollement vitreux postérieur symptomatique présentent une rupture rétinienne. De même, les ruptures rétiniennes des yeux symptomatiques sont associées à un risque élevé de décollement de la rétine. Généralement, ces ruptures rétiniennes sont traitées de façon prophylactique par photocoagulation avec laser à argon. Si les déchirures de la rétine ne sont pas traitées au laser à l’argon, c’est à ce moment qu’elles peuvent entraîner un décollement de la rétine, ce qui nécessite un traitement chirurgical d’urgence.
50 à 70 % des patients atteints de DVP présentant une hémorragie vitrée associée présentent une déchirure de la rétine, tandis que seulement 8 à 15 % des patients sans hémorragie vitrée présentent une déchirure de la rétine.
Chez environ 50 % des patients, la DVP est incomplète, de sorte que des restes de vitré corticale restent attachés à la rétine. De même, la plupart des ruptures rétiniennes associées au DVP sont présentes au moment de l’analyse initiale. Cependant, l’incidence des ruptures rétiniennes tardives a été estimée dans 3 à 27 % des cas.
Symptomatologie du décollement vitré postérieur
Mouches (myodésopsies) d’apparition aiguë et soudaine et de photopsies (flashs) lumineux sont des symptômes de maladies de la rétine qui doivent être évalués par un ophtalmologiste. De même, consultez le spécialiste dès que possible en cas de perte de vision ou de champ visuel ou si la perception des corps flottants change.
1. Myodésopsies
Ce sont des corps flottants dans le vitré qui sont perçus comme des ombres que ces corps projettent sur la rétine.
Les myodésopsies sont causées par la perception d’opacités vitreuses (petites taches, toiles d’araignée, fils, etc.) qui se déplacent dans le champ visuel, surtout lorsqu’on regarde un fond blanc et éclairé : restes de cellules attachées à l’hyaloïde postérieur, condensations de fibrilles de collagène ou hémovite tréo ou anneau de Weiss.
2. Photopsies ou perceptions de clignotements lumineux causés par des stimuli physiques traction des hyaloïdes sur la rétine.
3. Micropsie ou métamorphopsie : symptômes beaucoup moins fréquents, causés par la traction vitreuse sur la zone maculaire ou une hémorragie rétrohyaloïde, si lorsque le DVP se produit, un vaisseau attaché à l’hyaloïde est déchiré.
4. Perte de vision due à une hémorragie vitrée causée par la rupture des vaisseaux rétiniens par des déchirures de la rétine ou l’avulsion de vaisseaux rétiniens superficiels. C’est un signe inquiétant puisque 50 à 70 % des patients atteints de DVP présentant des saignements vitreux associés présentent une déchirure rétinienne.
Traitement du décollement postérieur du vitré
Face à l’un des symptômes ci-dessus, il est nécessaire de consulter immédiatement le spécialiste. L’ophtalmologiste effectuera un examen complet du fond d’œil et le répétera 3 à 4 semaines plus tard pour exclure les nouvelles déchirures de la rétine (qui sont traitées par photocoagulation laser à l’argon) ou décollement de la rétine ; auquel cas une intervention chirurgicale est généralement nécessaire.